心電図、ホンキのキホン2 リズム:心房細動を例に
リズム:心房細動を例に
リズム(=調律)
前回の資料では、心臓の電気刺激の伝わりかを図示しましたが、その図の(1)にあたる部分は、
「洞結節(洞房結節)」といいましたね。
この洞結節は右心房にあると言われており、そこからの刺激が心臓内を伝わって、心臓の拍動が起こる。
その一連の心臓の動きを表現するのが心電図、でした。
洞結節から発する電気刺激(≒心拍≒脈拍)は規則正しく、
この規則正しい「正常な」心臓の調律を「洞調律(sinus rhythm)」と言います。
洞調律の正常範囲は60~100回/分と言われていますが、これは「安静時」のものであって、
就寝中から覚醒中、そして運動中まで含めると更に範囲は広く、例えば高齢者の就寝中であれば
35回/分程度でも臨床上は問題にはなりません。
もちろん、覚醒・運動中に35回/分程度であれば、全身から要求される「酸素需要」に応えられず、
何らかの症状が出ることになると思われます。
また逆に、電気刺激が早すぎても心臓から拍出される血液の量(心拍出量)が保たれず、
血圧の低下をきたしたりします。
一般的には150回/分以下であれば、心拍出量は保たれると言われています。
だからリハビリ中の歩行で心拍数が上昇しても、150回/分程度までであれば血圧は保たれることになります。
しかしこの35~150回/分と言う話は、あくまで「洞調律」の、
つまり「規則正しい脈拍」の場合であって、「不整脈」であれば話は違います。
例えば有名な不整脈である「心房細動」では、心拍出量は30~60%も低下すると言われています。
ですから「洞調律」であればいいのですが、高齢者ではしばしばこの「洞調律」、
つまり「規則正しいリズム」が保たれなくなってきます。
しかし残念ながら、一度 心房細動になると、電気ショックを使っても、薬剤を使っても、
1年以内の再発率は60%と言われており、不整脈を止めるよりも、心房細動の脈の速さ(rate)を
コントロールすること、更に合併症の予防に重点が置かれます。
心房細動の合併症は、「抗凝固薬」を用いるのでしたね。
これは心房細動によって生じた「血栓」は抑えることで、
脳梗塞(心原性脳梗塞・心原性脳塞栓症)を予防するのが目的でした。
前回の資料では、心臓の電気刺激の伝わりかを図示しましたが、その図の(1)にあたる部分は、
「洞結節(洞房結節)」といいましたね。
この洞結節は右心房にあると言われており、そこからの刺激が心臓内を伝わって、心臓の拍動が起こる。
その一連の心臓の動きを表現するのが心電図、でした。
洞結節から発する電気刺激(≒心拍≒脈拍)は規則正しく、
この規則正しい「正常な」心臓の調律を「洞調律(sinus rhythm)」と言います。
洞調律の正常範囲は60~100回/分と言われていますが、これは「安静時」のものであって、
就寝中から覚醒中、そして運動中まで含めると更に範囲は広く、例えば高齢者の就寝中であれば
35回/分程度でも臨床上は問題にはなりません。
もちろん、覚醒・運動中に35回/分程度であれば、全身から要求される「酸素需要」に応えられず、
何らかの症状が出ることになると思われます。
また逆に、電気刺激が早すぎても心臓から拍出される血液の量(心拍出量)が保たれず、
血圧の低下をきたしたりします。
一般的には150回/分以下であれば、心拍出量は保たれると言われています。
だからリハビリ中の歩行で心拍数が上昇しても、150回/分程度までであれば血圧は保たれることになります。
しかしこの35~150回/分と言う話は、あくまで「洞調律」の、
つまり「規則正しい脈拍」の場合であって、「不整脈」であれば話は違います。
例えば有名な不整脈である「心房細動」では、心拍出量は30~60%も低下すると言われています。
ですから「洞調律」であればいいのですが、高齢者ではしばしばこの「洞調律」、
つまり「規則正しいリズム」が保たれなくなってきます。
しかし残念ながら、一度 心房細動になると、電気ショックを使っても、薬剤を使っても、
1年以内の再発率は60%と言われており、不整脈を止めるよりも、心房細動の脈の速さ(rate)を
コントロールすること、更に合併症の予防に重点が置かれます。
心房細動の合併症は、「抗凝固薬」を用いるのでしたね。
これは心房細動によって生じた「血栓」は抑えることで、
脳梗塞(心原性脳梗塞・心原性脳塞栓症)を予防するのが目的でした。
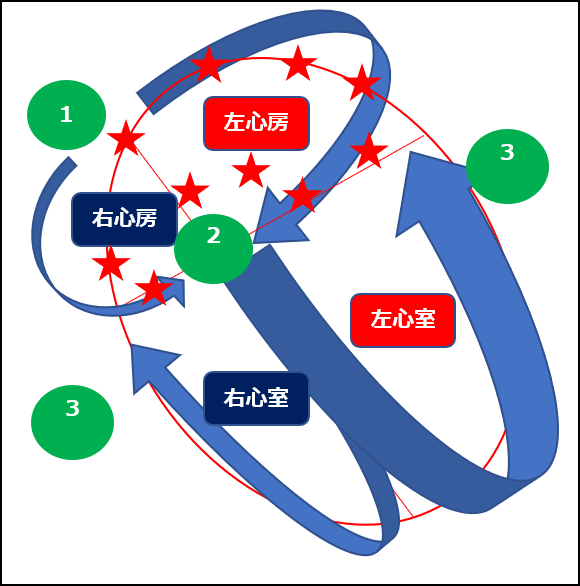
心房細動では、洞結節から規則正しく発せられるはずの電気信号が、
「心房(左心房・右心房)」のいたるところからランダムに発せられます。(★)。
その刺激は「規則正しい正常な電気刺激ではない」ため、心房も充分には動きません。
従って心房の動きは小さく不充分であるため、心房の動きを表す「P波」は小さく・弱く、
心電図上では確認できなくなってしまいます(=心房細動ではP波がない!)。
更に全ての刺激が心房から心室に伝わらないように、「関所」が設けられています。
この関所が(2)の「房室結節」です。
それでも(2)を超えて(3)に電気刺激が不規則に伝わるため、
心室の動きも不規則になり、充分に収縮できない心室の筋肉では、
やはり血液を全身に充分に送ることができないのです。
そのため心房細動では心拍出量は30~60%も低下する、のです。
「心房(左心房・右心房)」のいたるところからランダムに発せられます。(★)。
その刺激は「規則正しい正常な電気刺激ではない」ため、心房も充分には動きません。
従って心房の動きは小さく不充分であるため、心房の動きを表す「P波」は小さく・弱く、
心電図上では確認できなくなってしまいます(=心房細動ではP波がない!)。
更に全ての刺激が心房から心室に伝わらないように、「関所」が設けられています。
この関所が(2)の「房室結節」です。
それでも(2)を超えて(3)に電気刺激が不規則に伝わるため、
心室の動きも不規則になり、充分に収縮できない心室の筋肉では、
やはり血液を全身に充分に送ることができないのです。
そのため心房細動では心拍出量は30~60%も低下する、のです。
→ 心電図って何を表しているの?
→ その不整脈、どこから?













